Подагра: что это за болезнь и как с ней жить
Подагра – это одна из самых старых болезней, описанных в медицине. Еще во времена Гиппократа ее называли «болезнью королей» или «болезнью изобилия», связывая с чрезмерным употреблением пищи и алкоголя. Сегодня подагра остается распространенным и достаточно серьезным заболеванием, которое требует понимания, своевременной диагностики и правильного лечения.
Это хроническое заболевание, связанное с нарушением обмена веществ, при котором в организме накапливается избыток мочевой кислоты и ее солей (уратов). Кристаллы этих солей откладываются в суставах, почках и других тканях, вызывая воспаление, сильную боль и нарушение функций органов.
Причины и механизм развития болезни
Чтобы понять суть подагры, нужно разобраться в процессе обмена пуринов.
Поступление пуринов. Пурины – это естественные вещества, которые содержатся во всех клетках нашего тела и в практически любой пище. Они являются важной частью нашей ДНК.
Образование мочевой кислоты. В процессе естественного отмирания клеток и переваривания пищи пурины расщепляются и образуют мочевую кислоту.
Выведение. В норме мочевая кислота растворяется в крови, проходит через почки и выводится из организма с мочой.
Проблема возникает, когда мочевой кислоты становится слишком много, либо почки не справляются с ее выведением. Это состояние называется гиперурикемия.
Когда концентрация мочевой кислоты в крови становится критически высокой, ее соли (ураты) превращаются в микроскопические, острые, как иглы, кристаллы. Они накапливаются и откладываются в суставах, околосуставных тканях, почках, вызывая:
Подагрический артрит: острое воспаление сустава, вызванное реакцией иммунной системы на кристаллы.
Образование тофусов: плотные подкожные узелки, состоящие из кристаллов уратов.
Мочекаменную болезнь и подагрическую нефропатию: поражение почек.
Факторы риска развития подагры:
Питание: избыточное потребление красного мяса, субпродуктов, некоторых видов рыбы (сельдь, сардины, анчоусы), морепродуктов, сладких газированных напитков и алкоголя (особенно пива).
Ожирение: высокий индекс массы тела способствует повышенной выработке мочевой кислоты и затрудняет ее выведение.
Наследственность: семейная предрасположенность к нарушению пуринового обмена.
Сопутствующие заболевания: артериальная гипертензия, сахарный диабет, почечная недостаточность, псориаз, заболевания крови.
Прием некоторых лекарств: диуретики (мочегонные), аспирин в низких дозах, препараты для химиотерапии.
Характерные симптомы подагры
Болезнь развивается стадийно, и ее проявления меняются.
1. Острый подагрический артрит
Это классическое начало болезни, которое часто случается ночью или под утро.
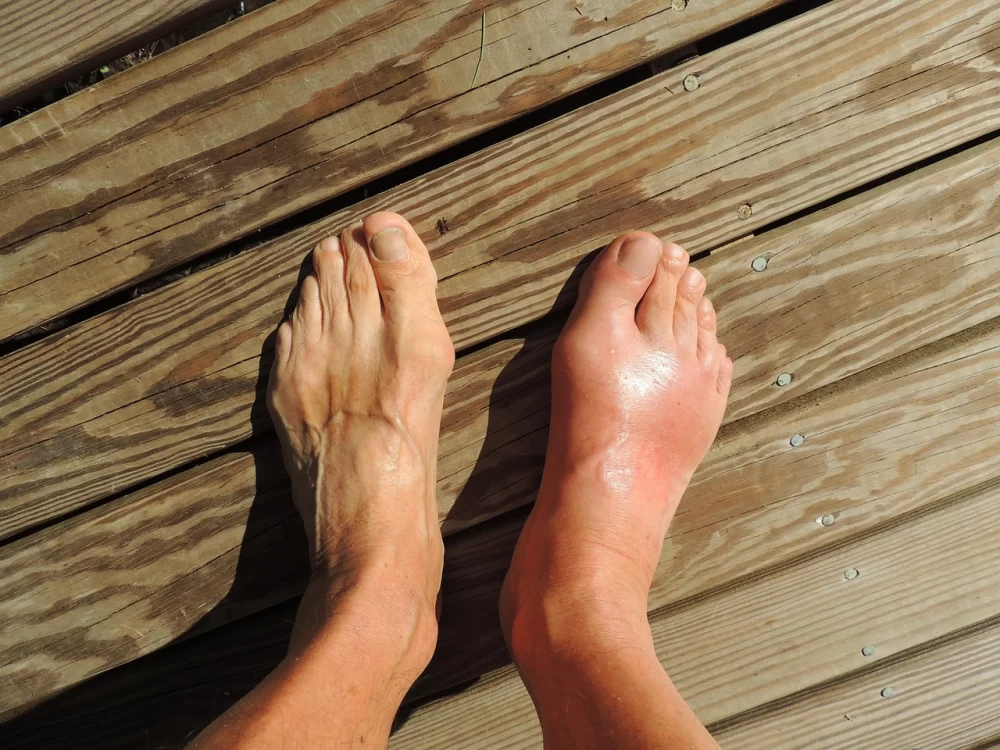
Внезапная сильная боль: обычно в первом плюснефаланговом суставе (основание большого пальца ноги). Боль описывается как невыносимая, «грызущая», пульсирующая. Сустав настолько чувствителен, что даже вес простыни кажется нестерпимым.
Воспаление: сустав опухает, кожа над ним становится красной, багровой, горячей на ощупь.
Общие симптомы: может подняться температура, появиться озноб, общая слабость.
Приступ длится от 3 до 10 дней, а затем полностью проходит, даже без лечения. Однако без адекватной терапии приступы будут повторяться, затрагивая новые суставы (колени, голеностопы, кисти рук, локти) и становясь более частыми и продолжительными.
2. Межприступный период
Это фаза между острыми приступами. На ранних стадиях болезнь никак себя не проявляет, но уровень мочевой кислоты остается высоким, и кристаллы продолжают откладываться. Со временем этот период укорачивается.
3. Хроническая тофусная подагра
Развивается при длительном течении болезни (5-10 лет без лечения).
Тофусы: подкожные узелки, состоящие из кристаллов мочевой кислоты. Они безболезненны, имеют желтовато-белый цвет и локализуются на ушных раковинах, в области суставов, на ахилловом сухожилии. Тофусы могут воспаляться, вскрываться с выделением белой пастообразной массы.
Хронический артрит: деформация суставов, постоянная ноющая боль, скованность.
Поражение почек: образование уратных камней, что может привести к почечной колике и тяжелой почечной недостаточности.
Диагностика
При появлении симптомов необходимо обратиться к ревматологу. Диагноз ставится на основе:
Осмотра и сбора анамнеза: характерная картина приступа.
Анализа крови на уровень мочевой кислоты. Важно: сдавать анализ вне приступа, так как во время острой атаки уровень мочевой кислоты в крови может временно снижаться.
Исследования синовиальной жидкости: самый точный метод. Жидкость, взятую из воспаленного сустава, исследуют под микроскопом на наличие кристаллов уратов.
Рентгенографии: на поздних стадиях видны специфические «пробойники» — костные дефекты в области суставов.
УЗИ суставов и почек: позволяет обнаружить кристаллы в синовиальной оболочке до появления тофусов и камни в почках.
Лечение подагры
Терапия комплексная и пожизненная. Ее цели: купировать острый приступ и предотвратить рецидивы, снизив уровень мочевой кислоты до целевых значений.
1. Купирование острого приступа
Противовоспалительные препараты:
НПВП (ибупрофен, диклофенак, напроксен): эффективны для снятия боли и воспаления.
Колхицин: специфический препарат, особенно эффективный в первые часы приступа.
Кортикостероиды (преднизолон): применяются при неэффективности НПВП и колхицина, коротким курсом.
Покой для пораженного сустава, возвышенное положение, холод.
2. Базовая (противоподагрическая) терапия
Назначается после стихания приступа для постоянного приема с целью профилактики.
Урикодепрессанты (аллопуринол, фебуксостат): подавляют синтез мочевой кислоты в организме. Это ключевые препараты для долгосрочного контроля.
Урикозурические средства: усиливают выведение мочевой кислоты почками (пробенецид, лезинурад). Назначаются реже, особенно при противопоказаниях со стороны почек.
Новые препараты: пеглотиказа – ферментный препарат для тяжелых, рефрактерных форм подагры.
Важно! Начинать прием аллопуринола или фебуксостата во время острого приступа нельзя – это может усугубить и продлить атаку.
Диета и образ жизни: основа управления болезнью
Медикаменты бессильны без изменения образа жизни.
Что исключить или строго ограничить (продукты с высоким содержанием пуринов):
Мясо: красное мясо, субпродукты (печень, почки, мозги, язык), мясные экстракты и бульоны.
Рыба и морепродукты: жирные сорта (сельдь, сардины, анчоусы, скумбрия), икра, мидии, креветки.
Алкоголь: все виды, но особенно пиво (даже безалкогольное) и крепкие напитки.
Сладкие напитки: соки, газировка с фруктозным сиропом.
Что можно и нужно употреблять:
Овощи: в любом виде (кроме щавеля, шпината, цветной капусты в период обострения).
Фрукты: особенно богатые витамином С (цитрусовые, киви, ягоды).
Молочные продукты: с низкой жирностью (молоко, йогурт, кефир) – способствуют выведению уратов.
Яйца, крупы, макароны, орехи.
Жидкость: 2-2.5 литра в день (щелочные минеральные воды, обычная вода, компоты). Это помогает почкам выводить мочевую кислоту.
Общие рекомендации:
Снижение веса (но избегайте жестких диет и голодания, это провоцирует приступы!).
Регулярная физическая активность без перегрузки суставов (плавание, ходьба).
Контроль артериального давления и уровня сахара в крови.
Заключение
Подагра – это не приговор, а хроническое заболевание, которое можно и нужно контролировать. Современная медицина позволяет эффективно снижать уровень мочевой кислоты, предотвращая болезненные приступы и опасные осложнения. Ключ к успеху – partnership между врачом и пациентом: соблюдение назначенной терапии, дисциплина в питании и регулярный контроль показателей крови. При правильном подходе с подагрой можно жить полноценной жизнью, забыв о мучительных болях.
Статья носит исключительно информационный характер. Не занимайтесь самолечением. Для постановки диагноза и назначения терапии обратитесь к квалифицированному врачу.